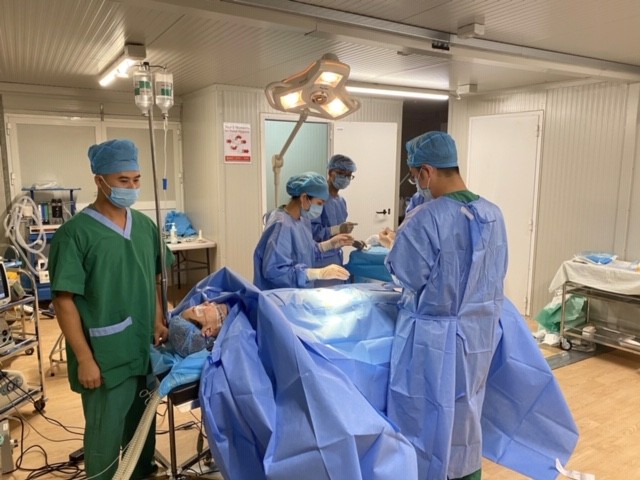
Ca mổ “chào sân” căng não
Lực lượng Gìn giữ hòa bình Liên Hợp quốc của Việt Nam tiếp quản lại bệnh viện dã chiến cấp 2 tại căn cứ Bentiu (Nam Sudan) từ đoàn công tác trước đó là nước Anh. Theo Thiếu tá Lại Bá Thành cho biết, gọi là bệnh viện mà không phải bệnh viện. Bởi thực chất đó chỉ là các “lều dã chiến” đúng nghĩa đen.
Lều được dựng bằng những vòm sắt, lều này nối với lều khác như tổ ong nóng bức. Phải 4-5 tháng sau đó, một khu nhà cứng mới được dựng lên. Xung quanh không một bóng cây, chỉ có hạ tầng quân sự, nhà cửa, lau sậy và bụi. Bụi len vào từng dụng cụ y tế. Bọ đen thì hàng vốc, lúc nhúc khắp nhà.
Đại úy, bác sĩ Nguyễn Thị Phương Thảo nhớ lại ấn tượng đầu tiên khi bước vào lều phẫu thuật thấy chỉ có bạt trải sàn đất, làm sao mổ ở đây được khi điều kiện vô khuẩn không đảm bảo? Nhưng những điều đó chưa áp lực bằng việc ngay đêm đầu tiên sau khi nhận bàn giao, các bác sĩ Việt đã tiếp nhận một nữ bệnh nhân cấp cứu viêm ruột thừa.
Điều lo lắng lớn nhất lúc đó của Bác sĩ Lại Bá Thành và kíp mổ là công tác vô trùng. Bởi bụi có thể gây nhiễm khuẩn, nóng ẩm có thể khiến vết thương sau này khó liền. Bệnh viện khi đó đã phải huy động tất cả, dùng đủ mọi phương tiện để lau sát khuẩn sàn, bàn mổ, dụng cụ. Chưa chắc chắn và an tâm, các bác sĩ còn dùng thêm máy phun sương tiệt trùng, đèn cực tím với hy vọng tạo ra môi trường vô khuẩn tốt nhất có thể.
 |
| Một ca mổ ruột thừa của các bác sĩ quân y Việt Nam tại bệnh viện dã chiến cấp 2 diễn ra trong điều kiện khó khăn, thiếu thốn. |
Vấn đề thứ hai là không biết cơ địa của bệnh nhân sẽ phản ứng với thời tiết, thuốc thang, kỹ thuật ra sao. Đó lại là lúc vừa đặt chân tới Bentiu, không một dữ kiện nào về điều kiện môi trường, thời tiết. Đơn vị tiền nhiệm vận hành bệnh viện lại không hề thực hiện bất kỳ ca mổ nào để có dữ liệu bàn giao lại.
Cùng với đó, vật tư y tế thiếu thốn, sơ sài. Phương tiện hỗ trợ chẩn đoán chỉ có 1 máy chụp X-quang thường và 1 máy siêu âm dã chiến. Điều này đã ảnh hưởng rất lớn đến việc chuẩn đoán bệnh để đưa ra phương án giải quyết. Mọi áp lực dồn lên vai bác sĩ Lại Bá Thành, anh đảm nhiệm vai phẫu thuật viên chính. Nếu anh chuẩn đoán sai, xử lý muộn thì sẽ nguy hiểm đến tính mạng của bệnh nhân. Cùng với đó, đây là ca mổ đầu tiên của Bệnh viện dã chiến cấp 2 Việt Nam.
“Bệnh nhân có bảng lâm sàng không điển hình. Nếu ở Việt Nam, tôi có thể cho chụp CT cắp lớp rồi dựng hình là nhìn ra ngay. Nhưng ở đây làm gì có máy CT. Tôi buộc phải dựa trên triệu chứng khách quan: một là phản ứng thành bụng, hai là có hình ảnh siêu âm của viêm ruột thừa. Đó là yếu tố quyết định. Nếu mình cứ dựa vào đúng bảng chẩn, không dựa vào kinh nghiệm của mình thì chắc chắn là sa lầy. Ca mổ có chút phức tạp bởi bệnh nhân còn có viêm dính phần phụ vùng bên, buộc phải bóc tách mới vào được. Mình phải xử lý cái đó cẩn thận hơn chút. Cũng may là mọi chuyện tốt đẹp”, Thiếu tá Lại Bá Thành chia sẻ.
Đối với một người có kinh nghiệm như bác sĩ Thành thì ca mổ ruột thừa này không có gì là khó. Tuy nhiên, giữa điều kiện thiếu thốn như ở Bentiu thì đây quả là một thử thách lớn. Dù vậy, tính mạng bệnh nhân vẫn là trên hết, một ê-kíp được điều động gấp rút tìm kiếm các dụng cụ phẫu thuật mới chuyển đến còn chưa kịp dỡ xuống. Tuy nhiên, trong điều kiện đặc biệt của ngày làm việc đầu tiên ở bệnh viện dã chiến, ca mổ đã thành công.
Thành công mang lại niềm tin
Ca mổ “chào sân” đầu tiên thành công và mọi người thở phào nhẹ nhõm nhưng không lâu sau đó, bệnh viện tiếp tục tiếp nhận một bệnh nhân Mông Cổ, cấp bậc Đại đội trưởng. Người này đã mổ ruột thừa 2 tháng trước đó ở bệnh viện tuyến trên và bị biến chứng.
Theo bác sĩ Lại Bá Thành: “Ca này là ca xoắn hoại tử ruột. Tất cả y văn trên thế giới đối với xoắn vặn sâu của nội tạng là cực ngắn, chỉ có vài dòng. Những trường hợp xoắn hoại tử trong nước cũng rất hiếm. Tôi làm 10 năm cũng chỉ gặp 3-4 ca”.
Khi chuẩn đoán cho bệnh nhân, triệu chứng của người này không rõ ràng khi đau kích thích, liên tục lăn lộn, nhưng xoắn vặn nội tạng thì bụng phải chướng mà bụng bệnh nhân lúc đó lại rất mềm. Để xác định xem phỏng đoán của bản thân có chính xác hay không, bác sĩ Thành đã phải làm thêm thủ thuật để chẩn đoán tổn thương thủng tạng rỗng sau phúc mạc, thông qua một lỗ rất nhỏ của phần ruột hoặc dạ dày. Sau khi loại trừ các dấu hiệu, bác sĩ Thành đã quyết định áp dụng phương pháp chọc dịch ổ bụng là cứu cánh cuối cùng.
Chọc dịch ổ bụng rất nguy hiểm, có nguy cơ tổn thương tạng, bắt buộc phải có kinh nghiệm. Nhưng cần xem màu dịch thế nào để xác định. Kết quả là chọc ra dịch máu.
“Lúc này, tôi chắc chắn bệnh nhân bị xoắn hoại tử. Tóm lại chỉ có 2 dữ kiện để mổ, một là lâm sàng, bệnh nhân đau kích thích liên tục; hai là dịch ổ bụng màu máu. Ca này lại là sau mổ. Kinh nghiệm cho thấy, mổ sạch mấy đi nữa, dù nội soi hay mổ mở, thì kiểu gì cũng bị dính trong ổ bụng. Kết hợp 3 yếu tố ấy, tôi quyết định mổ. Hoàn toàn là kinh nghiệm cá nhân”, bác sĩ Thành nhớ lại về giai đoạn cân não để đưa ra quyết định.
 |
| Các sĩ quan Quân y Việt Nam chăm sóc bệnh nhân. |
Lúc đó, quyết định của bác sĩ Thành đưa ra trong bối cảnh đa số đồng nghiệp quốc tế và của mình đều không tin vào chuẩn đoán của anh. Bản thân anh cũng không dám tự tin hoàn toàn bởi vẫn có xác xuất nhầm. Bác sĩ phẫu thuận chính mà “mổ trắng” (thuật ngữ chỉ việc chẩn đoán nhầm, mổ ra phải đóng lại) thì sẽ tổn hại rất lớn đến bệnh nhân. Đồng thời, ở một ca bệnh phức tạp như thế này, nếu không đưa ra quyết định cuối cùng mà chuyển bệnh nhân lên tuyến trên thì cũng không ai truy trách gì.
Luật bất thành văn, bệnh nhân của tuyến trên mà tuyến dưới mổ lại là rất nhạy cảm. Các bác sĩ Ấn Độ, người mổ ruột thừa cho bệnh nhân trước đó cũng truy vấn tại sao lại phải mổ lại. Người trên Phái bộ không tin. Nhưng lúc đó, trong suy nghĩ của vị bác sĩ quân y Việt Nam, quyền lợi của bệnh nhân mới là ưu tiên hàng đầu. “Thậm chí chấp nhận là mổ nhầm, nhưng làm sao phải giải quyết tình trạng của bệnh nhân ngay. Ca này tối khẩn cấp rồi, không kịp chuyển viện, không để được, để là chết”, bác sĩ Thành quả quyết.
Ca đại phẫu sinh tử diễn ra trong thời gian cấp tốc, từ lúc vào viện, chẩn đoán, hội chẩn và mổ chỉ có 3 giờ đồng hồ. Những hình ảnh chụp chiếu trong quá trình phẫu thuật cho thấy chẩn đoán của bác sĩ Việt Nam là chính xác. Toàn bộ dữ liệu được báo cáo lên các cấp thuộc Phái bộ. 4 ngày sau mổ, bệnh nhân ổn định, được chuyển lên tuyến trên để chăm sóc. Chỉ sau 2 tuần, bệnh nhân đã có thể ra viện.
Sau những thành công đó, bệnh viện dã chiến Việt Nam trở thành điểm đến đáng tin cậy của các quân nhân cũng như người dân tại Nam Sudan. Số bệnh nhân trong nhiệm kỳ đầu tiên của các bác sĩ Việt tại Nam Sudan lên đến gần 2.500 lượt, một con số lớn kỷ lục so với các bệnh viện cấp 2 ở đây.